Hausarztmedizin: Schwindel – Diagnostik, Therapie und Management
Interessengebiete: Allgemeinmedizin und Innere Medizin, Hals-Nasen-Ohrenheilkunde, Neurologie, Geriatrie
Fortbildungsinhalte und Lernziele
Schwindel ist ein multifaktorielles Symptom, das eine gründliche Evaluation und ein umfassendes Verständnis seiner Pathophysiologie erfordert. Korrekte Diagnose und Behandlung können die Lebensqualität der Betroffenen erheblich verbessern und das Risiko von Komplikationen verringern. Die Behandlung von Schwindel erfordert oft einen multidisziplinären Ansatz, der medikamentöse Therapie, Physiotherapie sowie Beratung und Lebensstiländerungen umfassen kann. Die Wahl der Therapie hängt von der spezifischen Ursache des Schwindels ab.
Kursinhalt
Inhaltsverzeichnis
Einleitung
Schwindel ist wie Schmerz ein Leitsymptom und keine eigenständige Erkrankung. Die klinische Relevanz ergibt sich aus seiner hohen Prävalenz und den damit verbundenen Auswirkungen auf die Lebensqualität. Schwindel kann zu einer erheblichen Beeinträchtigung der täglichen Aktivitäten führen und ist ein Risikofaktor für Stürze, insbesondere bei älteren Menschen [1]. Darüber hinaus ist Schwindel mit einer erhöhten Inzidenz von Angstzuständen und Depressionen verbunden [2].
Schwindel beschreibt ein breites Spektrum von Beschwerden, das von wenig konkreten Gefühlen wie Benommenheit, Unwohlsein oder Gangunsicherheit bis zu einem klar beschriebenen Dreh- oder Schwankschwindel reicht. Diese Illusion einer Bewegung, entweder der eigenen Person oder der Umgebung, ist oft mit einer Beeinträchtigung des Gleichgewichts verbunden. Gemäß den Leitlinien der Deutschen Gesellschaft für Allgemeinmedizin und Familienmedizin (DEGAM) wird Schwindel als Unsicherheit im Raum definiert, als erlebter Verlust sicherer räumlicher Orientierung [3].
Epidemiologie
Es wird geschätzt, dass etwa 20–30 % der Bevölkerung mindestens einmal im Leben von Schwindel betroffen sind [4]. Schwindel zählt zu den 20 häufigsten Behandlungsanlässen in deutschen Hausarztpraxen [5] und ist bei Patienten ab 75 Jahren das häufigste Leitsymptom. Die Prävalenz ist bei Frauen zwei- bis dreifach höher als bei Männern [6].
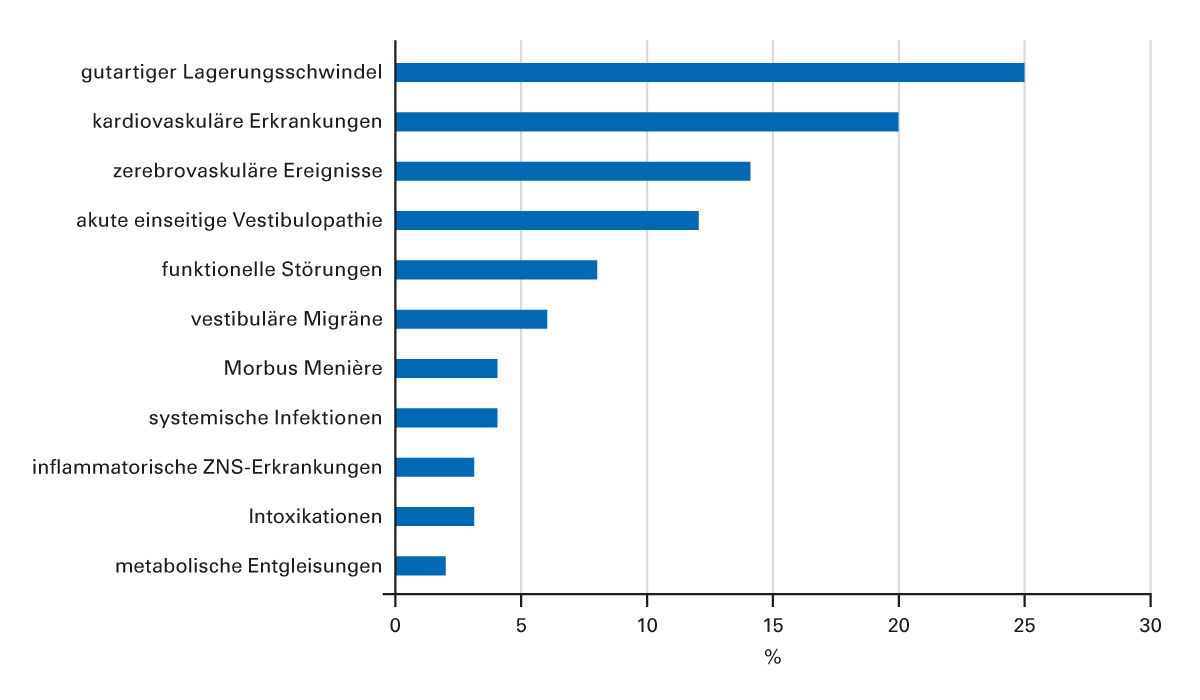
Schwindel betrifft grundsätzlich alle Altersgruppen, allerdings in unterschiedlichem Ausmaß. Nach Schätzungen konsultieren 50 % der > 80-Jährigen, 30 % der 70- bis 80-Jährigen und 20 % der 60- bis 70-Jährigen im Laufe eines Jahres einen Arzt als Folge dieses Symptoms [7]. Schwindel gehört mit 5 % aller Kontakte auch zu den häufigsten Leitsymptomen in der Notaufnahme. In den meisten Fällen liegt jedoch eine benigne Ursache zugrunde, bei ca. 25 % der Patienten aber eine potenziell lebensbedrohliche Erkrankung (Abb. 1) [8].
Eine große europäische epidemiologische Studie mit rund 70.000 Personen im Alter über 50 Jahren identifizierte verschiedene Risikofaktoren für das Auftreten von Schwindel: Leben in der Stadt, weibliches Geschlecht, alleinlebend, hohes Lebensalter, geringe Bildung, Komorbiditäten, depressive Symptome, sensorische Defizite und Mangel an körperlicher Aktivität [9].
Pathophysiologie
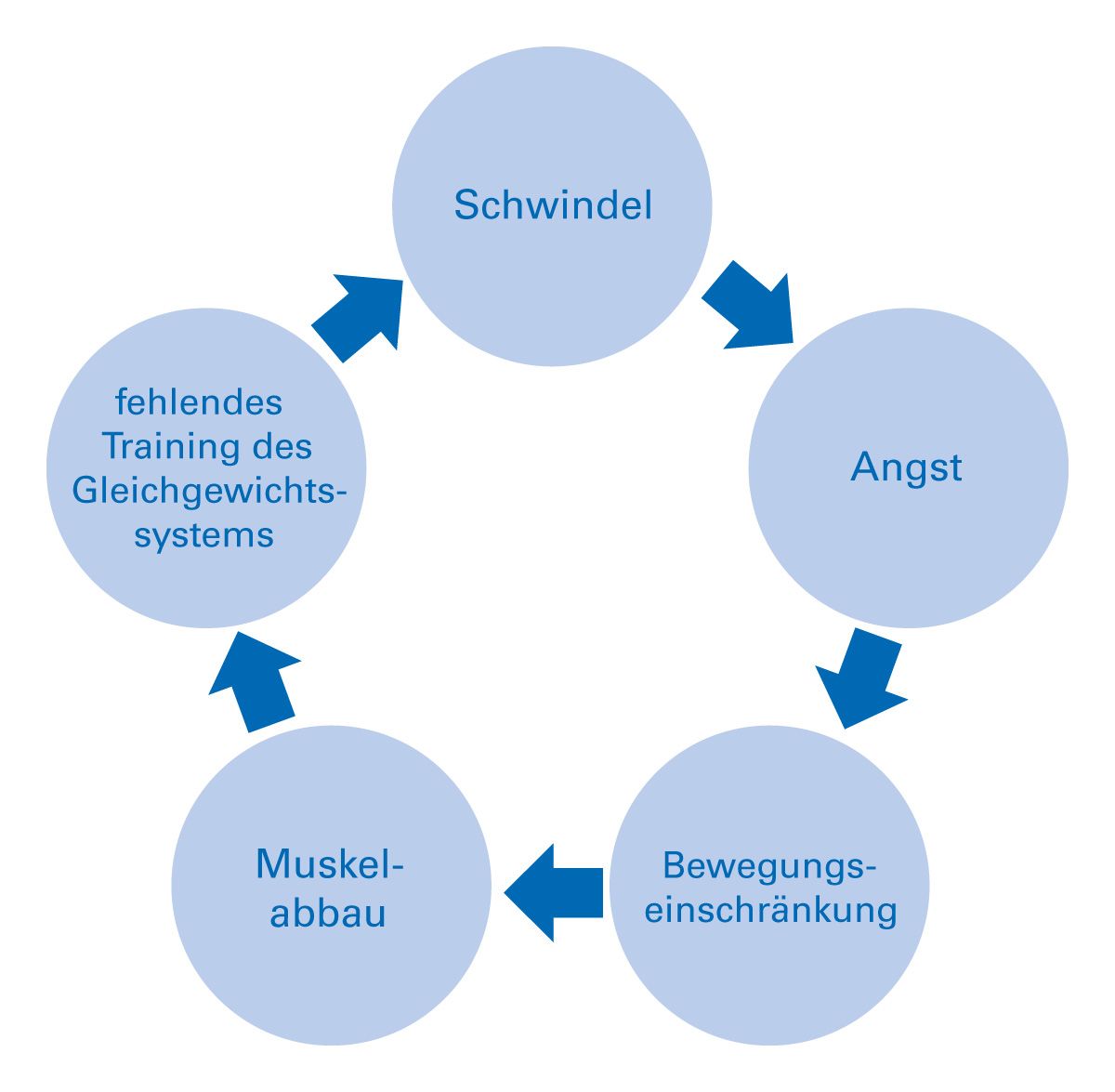
Die Pathophysiologie des Schwindels ist komplex und umfasst verschiedene sensorische Systeme, die für die Aufrechterhaltung des Gleichgewichts und der räumlichen Orientierung verantwortlich sind. Diese Systeme beinhalten das vestibuläre System, das visuelle System und das somatosensorische System. Eine Störung in einem dieser Systeme oder in ihrer zentralen Integration kann zu Schwindel führen [10]. Bei Schwindel wird zwischen peripher-vestibulärem, zentral-vestibulärem und nicht-vestibulärem Schwindel unterschieden. Diese Einteilung beruht auf dem Ort des Krankheitsprozesses. Bei allen Schwindelformen ist zu beachten, dass meist eine ausgeprägte Interaktion zwischen Körper und Psyche stattfindet. So bleibt nach Ausheilung eines organisch bedingten Schwindels nicht selten eine psychisch bedingte Unsicherheit mit Schwindelgefühlen zurück [24]. Man spricht auch vom Teufelskreis des Schwindels (Abb. 2).
Neuroanatomische Grundlagen des Gleichgewichtssinns
Das vestibuläre System, das für die Aufrechterhaltung des Gleichgewichts und die räumliche Orientierung verantwortlich ist, besteht aus dem peripheren vestibulären Organ im Innenohr und den zentralen Verarbeitungszentren im Gehirn. Das periphere vestibuläre Organ umfasst die drei Bogengänge, die lineare und rotatorische Bewegungen des Kopfes detektieren, sowie die Otolithenorgane (Utrikulus und Sakkulus), die auf lineare Beschleunigungen reagieren [10]. Die Informationen aus diesen Sensoren werden über den N. vestibularis zum Hirnstamm und Kleinhirn geleitet, wo eine weitere Verarbeitung und Integration mit visuellen und somatosensorischen Informationen stattfindet [12].
Pathophysiologische Mechanismen, die zu Schwindel führen
Schwindel kann durch eine Vielzahl von Störungen im vestibulären System verursacht werden. Zu den häufigen Ursachen gehören Entzündungen, Traumata, Durchblutungsstörungen und degenerative Veränderungen. Diese Störungen können zu einer asymmetrischen Signalverarbeitung zwischen dem rechten und linken vestibulären System führen, was eine zentrale Rolle in der Entstehung von Schwindelgefühlen spielt. Zudem können auch zentrale Störungen im Gehirn, wie Schlaganfälle oder multiple Sklerose, zu Schwindel führen, indem sie die Verarbeitung und Integration der vestibulären Informationen beeinträchtigen [13].
Unterschiede in der Pathophysiologie von peripherem und zentralem Schwindel
Peripherer Schwindel entsteht durch eine Dysfunktion im Innenohr oder im N. vestibularis. Typische Beispiele sind der benigne paroxysmale Lagerungsschwindel (BPLS), die Neuritis vestibularis und der Morbus Menière (s. u.). Diese Erkrankungen sind oft durch episodischen Schwindel gekennzeichnet, der von vegetativen Symptomen wie Übelkeit begleitet sein kann [14]. Im Gegensatz dazu resultiert zentraler Schwindel aus einer Störung der zentralen Verarbeitungszentren im Gehirn. Er kann durch zerebrovaskuläre Ereignisse, Tumoren, Entzündungen oder degenerative Erkrankungen verursacht werden. Zentraler Schwindel ist oft durch eine kontinuierliche Schwindelsymptomatik ohne klare Auslöser und häufig in Kombination mit anderen neurologischen Symptomen wie Ataxie oder Doppelbildern charakterisiert. Er ist auf eine Pathologie im Gehirn zurückzuführen, insbesondere im Bereich des Hirnstamms oder Kleinhirns.
Ferner gibt es den nicht-vestibulären Schwindel, der nicht auf einer Fehlfunktion des vestibulären Systems beruht. Dazu zählen auch somatosensorische und psychogene Formen [15], allerdings sind Nomenklatur und Kategorisierung hier weit von einem Standard entfernt.
Klinische Evaluation und Diagnostik
Anamnese: Schlüsselfragen und wichtige Informationen
Die Diagnose von Schwindel erfordert eine sorgfältige Anamnese und körperliche Untersuchung. Primär sollten die Patienten den Schwindel mit eigenen Worten beschreiben, gezieltes Nachfragen wird erst dann empfohlen, wenn die spontane Beschreibung unergiebig ist [16]. Die Anamnese sollte Informationen über die Art und Dauer des Schwindels umfassen. Man unterscheidet Drehschwindel (wie Karussell fahren) von Schwankschwindel (wie Boot fahren) und Benommenheitsschwindel. Schwindelattacken können Sekunden bis Minuten oder Stunden anhalten, Dauerschwindel für Tage bis wenige Wochen. Zusätzlich sollten die auslösenden Faktoren erfragt werden: Tritt der Schwindel bereits in Ruhe auf, wird er beim Gehen bemerkt oder durch Kopfdrehungen nach rechts oder links ausgelöst? Auch Begleitsymptome wie Hörverlust, Tinnitus, Übelkeit, Erbrechen und neurologische Symptome sollten immer erfragt werden (Tab. 1) [17] . Ziel der Anamnese ist es, eine Arbeitshypothese für die weiteren diagnostischen Schritte zu erstellen.
Art des Schwindels
- Dreh-, Liftschwindel? Richtungskonstante Lateropulsion? -> wahrscheinlich periphervestibuläre Störung
- Schwankschwindel? Richtungswechselnde Lateropulsion? Taumeligkeit und allgemeine Unsicherheit? -> wahrscheinlich zentral-vestibuläre oder multimodale Störung
Zeitliche Charakteristik
- kurz, attackenhaft oder dauerhaft? -> BPLS vs. chronischer Schwindel im Alter Auslösefaktoren
- Schwindelattacken durch Lageveränderung des Kopfes: z. B. durch Kopfdrehen -> BPLS
- Angst- / Stress -> psychogener Schwindel
- Schwindel nur beim Gehen -> Polyneuropathie, Spinalkanalstenose, bilaterale Vestibulopathie
Auslösefaktoren
- Schwindelattacken durch Lageveränderung des Kopfes: z. B. durch Kopfdrehen -> BPLS
- Angst- / Stress -> psychogener Schwindel
- Schwindel nur beim Gehen -> Polyneuropathie, Spinalkanalstenose, bilaterale Vestibulopathie
Begleitsymptome
- Hörminderung, Tinnitus und / oder starke vegetative Reaktionen (Übelkeit, Erbrechen, Schweißausbrüche)? -> wahrscheinlich peripher-vestibulärer Schwindel
- neurologische Ausfälle (z. B. Hirnnervenausfälle, Doppelbilder, Ataxie, zentrale Augenbewegungsstörungen) -> zentral-vestibulärer Schwindel
- Kopfschmerzen? -> zentrale Störung (Schlaganfall, Migräne, selten Tumor)
- Schwarzwerden vor Augen, Bewusstseinsverlust? -> nicht-vestibulärer Schwindel (z. B. Synkopen)
Tab/Liste 1: Kernpunkte der Anamnese bei Schwindel [11, 17].
Körperliche Untersuchung und neurologische Bewertung
Die körperliche Untersuchung umfasst die Beurteilung des Gleichgewichts, der Augenbewegungen und des Gehörs. Dazu gehören spezifische Tests wie die Frenzel-Brille zur Beurteilung von Nystagmus, die Dix-Hallpike-Manöver für die Diagnose eines benignen paroxysmalen Lagerungsschwindels und die Kopfimpulstestung [18, 19]. Die Videonystagmographie ermöglicht die Beurteilung von Augenbewegungen und kann Hinweise auf eine periphere oder zentrale Ursache des Schwindels geben [20]. Die Posturographie misst die Körperhaltung und Gleichgewichtsreaktionen und kann bei der Diagnose von Gleichgewichtsstörungen hilfreich sein [21]. Je nach vermuteter Ätiologie sollten bildgebende Verfahren zum Einsatz kommen, ggf. noch zusätzliche Labortests und in bestimmten Fällen auch genetische Untersuchungen [22].
Differenzialdiagnosen und Ausschluss von Notfällen
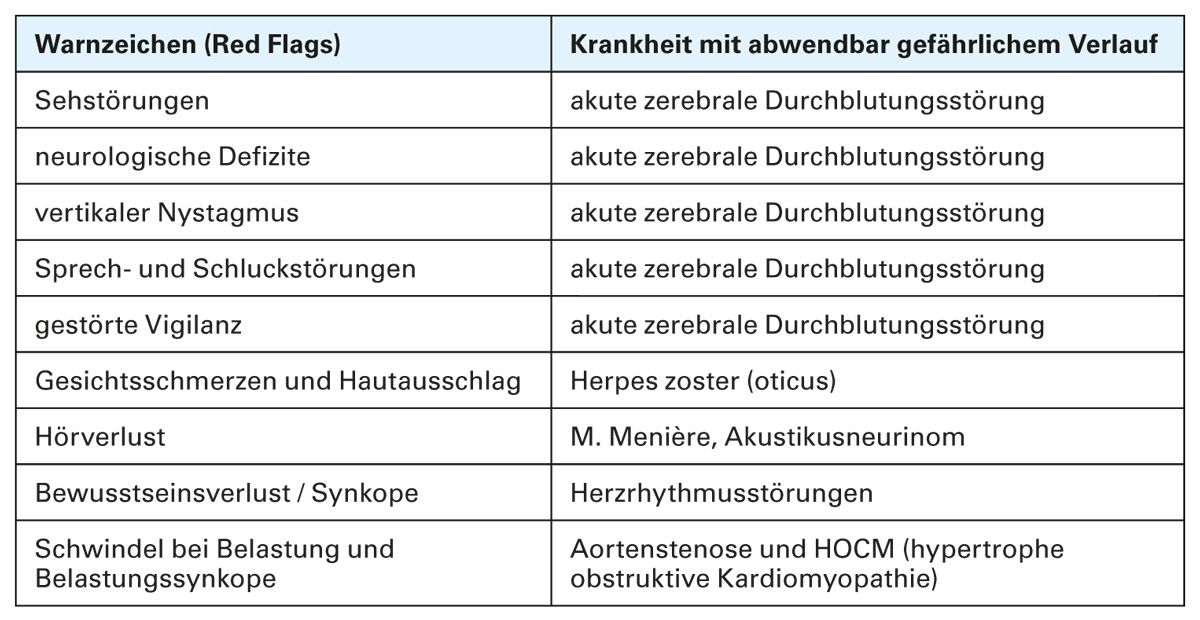
Die Differenzialdiagnose von Schwindel ist breit und umfasst sowohl harmlose als auch ernsthafte Erkrankungen. Besonders sollte auf Red Flags geachtet werden (Tab. 2) [3, 23].
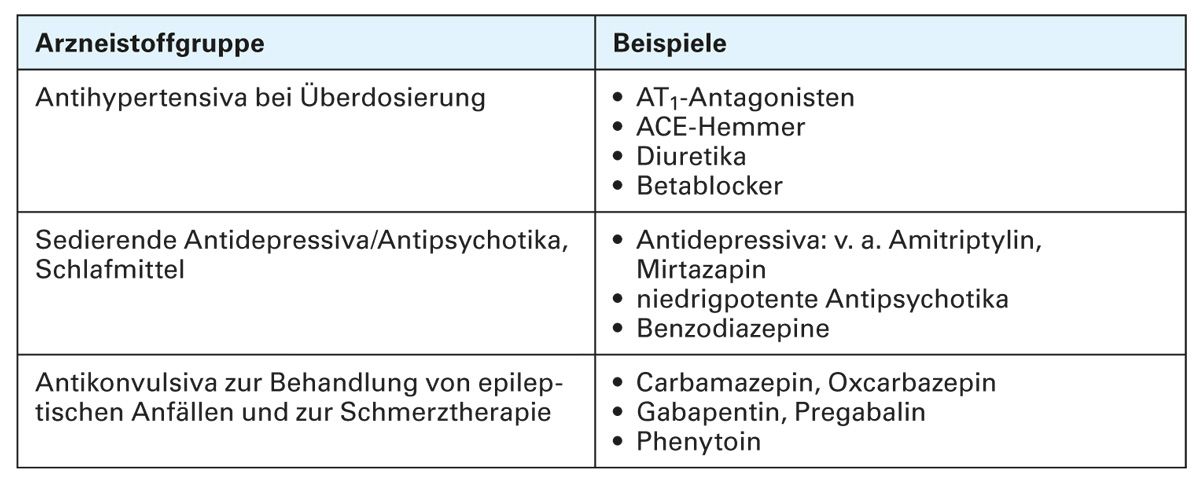
Darüber hinaus ist daran zu denken, dass auch Medikamente als mögliche Ursache oder Verstärker von Schwindel infrage kommen können. In einer Studie bei älteren Patienten waren in 23 % der Fälle Medikamente mitursächlich für die Beschwerden (Tab. 3) [24, 25]. Polypharmazie, hier definiert als die Anwendung von fünf oder mehr Medikamenten, ist ebenfalls mit einem erhöhten Risiko für Schwindel assoziiert [26].
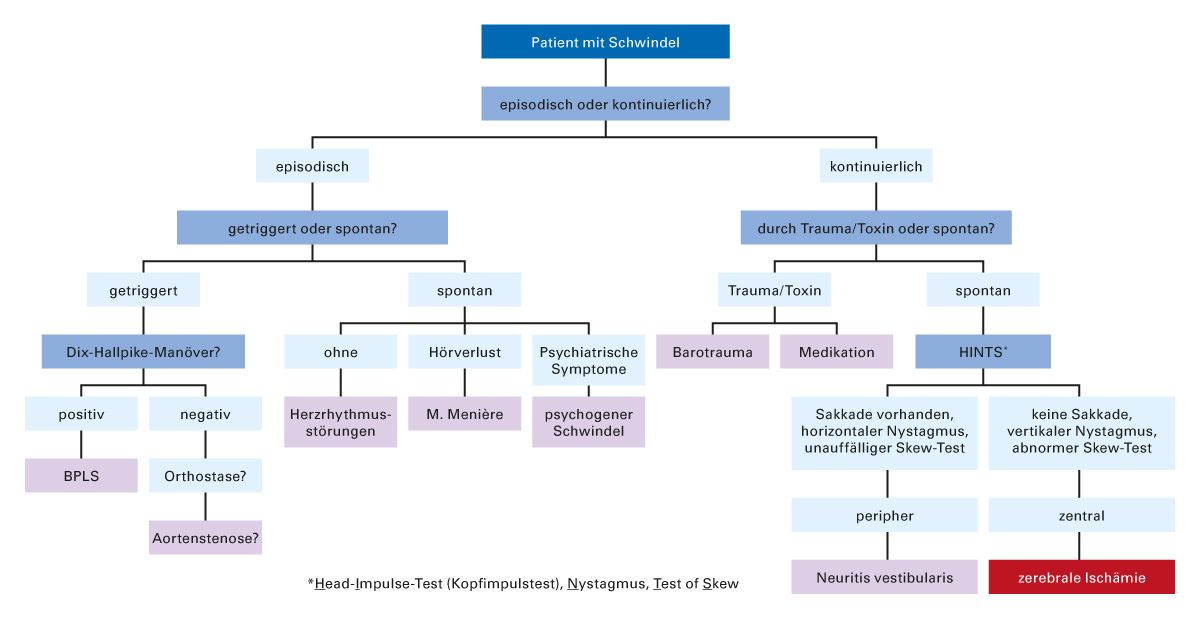
Ebenfalls differenzialtherapeutisch abzugrenzen ist das Krankheitsbild des „psychogenen“ Schwindels, mitunter auch als somatoformer oder funktioneller Schwindel bezeichnet. Hier werden die primär auftretenden Formen unterschieden von den sekundären Formen, die auf eine primäre organische Erkrankung mit Schwindel mit Latenz folgen [11]. Der Schwindel bleibt bestehen und das Vertrauen in die eigene Standfestigkeit sinkt weiter, obwohl ein relevantes organisches Defizit nicht mehr nachweisbar ist [24]. Diese Schwindelform ist häufig assoziiert mit behandlungsbedürftigen psychiatrischen Zweiterkrankungen [27]. Der folgende diagnostische Algorithmus fasst die wichtigsten Schritte und Differenzialdiagnosen zusammen (Abb. 3) [16, 28].
Häufige Ursachen von Schwindel
Die häufigsten Formen von Schwindel sind benigner paroxysmaler Lagerungsschwindel (BPLS), Neuritis vestibularis und Labyrinthitis, Morbus Menière, vestibuläre Migräne und zentral-vestibuläre Störungen.
Benigner paroxysmaler Lagerungsschwindel (BPLS)
BPLS ist gekennzeichnet durch kurze, aber intensive Schwindelanfälle, die durch bestimmte Lageveränderungen des Kopfes ausgelöst werden. Die Hypothese der Kanalolithiasis gilt dabei als etabliert: Spontan (oder traumatisch) abgelöste Partikel von Utriculus-Otolithen (Otokonien) gelangen in die Endolymphe eines Bogengangs, aggregieren zu Konglomeraten und lösen bei jeder Bewegung der Endolymphe eine Reizung der Haarsinneszellen aus [29]. Charakteristisch sind Drehschwindelattacken von 5 bis 60 Sekunden Dauer. Da die Wahrscheinlichkeit der Otokonienablösung im Alter zunimmt, ist der BPLS die häufigste Schwindelursache im Alter.
Neuritis vestibularis und Labyrinthitis
Die Neuritis vestibularis wird z. T. beschrieben als eine Entzündung des vestibulären Nervs, die zu plötzlichem, heftigem Schwindel führt. Labyrinthitis beinhaltet zusätzlich eine Entzündung des Innenohrs, was zu Schwindel und Hörverlust führen kann, in Verbindung mit starken vegetativen Symptomen [30].
Die Pathogenese ist noch nicht abschließend geklärt, vermutet werden eine Reaktivierung von Herpes-simplex- oder Herpes-zoster-Viren oder autoimmune Prozesse. Typische Symptome sind plötzlich auftretender anhaltender Drehschwindel, Gangabweichung und Fallneigung sowie Übelkeit und Erbrechen. Die Patienten sind zu Beginn in ihrem Allgemeinzustand erheblich beeinträchtigt, akute Hörstörungen sind nicht vorhanden.
Der Zeitverlauf der Beschwerden ist charakteristisch: Drehschwindel und Gangunsicherheit halten meist Tage bis Wochen an und bessern sich zunehmend. Auch der Spontannystagmus hält zumindest mehrere Tage an. Die wichtigste Differenzialdiagnose ist ein Kleinhirninfarkt, da beide Erkrankungen durch heftigen Drehschwindel, Übelkeit und Erbrechen gekennzeichnet sind [16].
Kardiovaskulär bedingter Schwindel
Die damit verbundene „Schwindelsymptomatik“ ist von kurzer Dauer und beim orthostatischen Schwindel auch durch entsprechende Provokation auslösbar. Mit 70 % ist die Lageänderung vom Liegen oder Sitzen in den Stand der häufigste Auslöser für einen Schwindel [16]. Für den orthostatischen Schwindel gilt der Schellong-Test als das diagnostische Verfahren. Kommt es beim Aufstehen nach einer 10-minütigen Liegephase zum signifikanten Blutdruckabfall (systolisch um mehr als 20 mm Hg, diastolisch um 10–15 mm Hg), ist der Test positiv [16].
Morbus Menière
Morbus Menière ist durch Episoden von Schwindel, Hörverlust, Tinnitus und einem Druckgefühl im Ohr charakterisiert. Beim Vollbild kommt es zu plötzlichen Drehschwindelanfällen mit Übelkeit, Erbrechen, Tieftonhörstörung und Tinnitus. Daneben gibt es aber auch monosymptomatische Verlaufsformen mit rezidivierenden Schwindelanfällen ohne Hörminderung. Die genaue Ursache ist unbekannt, aber es wird angenommen, dass eine Dysregulation der Endolymphflüssigkeit (Endolymphatischer Hydrops) im Innenohr eine Rolle spielt. Die Behandlung konzentriert sich auf die Linderung der Symptome und kann diätetische Anpassungen, Medikamente und in schweren Fällen chirurgische Eingriffe umfassen [31].
Vestibuläre Migräne
Die vestibuläre Migräne ist eine Variante der Migräne, bei der Schwindel ein vorherrschendes Symptom ist. Diese Form der Migräne kann mit oder ohne Kopfschmerzen auftreten. Die Pathophysiologie ist komplex und umfasst sowohl zentrale als auch periphere vestibuläre Pfade. Die diagnostischen Kriterien für die vestibuläre Migräne wurden 2012 definiert und in der Zwischenzeit überarbeitet [32, 33]. Bei der vestibulären Migräne liegt die Attackendauer eher im Bereich von Stunden. Bei der episodischen Ataxie (EA), die mit vergleichbaren Symptomen einhergeht, unterscheidet man EA1 (Attacken Sekunden bis Minuten) und EA2 (Stunden bis Tage). Begleitend zur vestibulären Migräne treten in mindestens 50 % der Attacken Migränecharakteristika auf (Kopfschmerzen mit mindestens zwei Migränemerkmalen, Photo-/Phonophobie, visuelle Aura). Es gibt Hinweise auf eine Beteiligung des Kleinhirns im Hinblick auf die Pathophysiologie einer vestibulären Migräne, sowohl im Rahmen von akuten Attacken als auch im beschwerdefreien Intervall [22]. Die Behandlung umfasst oft die Verwendung von Medikamenten, die auch zur Behandlung von klassischen Migränen eingesetzt werden [32].
Zentral-vestibuläre Störungen
Zentral-vestibuläre Störungen beziehen sich auf Schwindel, der durch Veränderungen im Gehirn, etwa durch einen Schlaganfall oder Multiple Sklerose verursacht wird. Diese Störungen gehen oft mit anderen neurologischen Symptomen einher. Die Behandlung richtet sich nach der zugrunde liegenden Ursache und kann medikamentöse Therapien, Physiotherapie und in einigen Fällen chirurgische Eingriffe umfassen [34].
Therapeutische Ansätze und Management von Schwindel
Art und Dauer der Therapie richten sich nach der Schwindelursache und dem jeweiligen Fortschritt der Patienten. Die Ursachen des chronischen Schwindels sind oft nur in begrenztem Maß oder gar nicht zu beheben. Wichtig ist es daher, alle behandelbaren Ursachen auszuschließen bzw. zu therapieren. Im Anschluss empfiehlt sich die Kombination aus einer symptomatischen medikamentösen Therapie und einem speziellen Gleichgewichtstraining, um Symptome zu lindern und noch bestehende funktionelle Reserven zu aktivieren [11].
Medikamentöse Behandlung: Indikationen, Auswahl und Nebenwirkungen
Für die verschiedenen Schwindelformen stehen jeweils wirksame Medikamente zur Verfügung. Erstlinienmedikament bei multimodalem Schwindel im Alter ist die Fixkombination aus 20 mg Cinnarizin und 40 mg Dimenhydrinat. Von Vorteil ist dabei die synergistische peripher- bzw. zentral-vestibuläre Wirkung dieser beiden Substanzen. Durch die gegenseitige Wirkverstärkung ist eine niedrigere Dosierung der Substanzen im Vergleich zur Therapie mit den Einzelsubstanzen möglich: Die Kombination erwies sich hinsichtlich der Wirksamkeit den Einzelsubstanzen überlegen [35].
Der Kalzium-Antagonist Cinnarizin greift an den primären Sinneszellen an (Haarzellen des Gleichgewichtsorgans) und inhibiert dort reversibel den Kalzium-Einstrom. Darüber hinaus hat er eine gefäßerweiternde Wirkung, die den Endolymphfluss im Innenohr und die Durchblutung im Gehirn modifiziert. Das anticholinerg wirkende H1-Antihistaminikum Dimenhydrinat reguliert die zentrale Reizverarbeitung in den Vestibulariskernen der Medulla oblongata. Zudem wirkt die Substanz antiemetisch und kann die vegetativen Begleiterscheinungen des Schwindels mildern. In der S3-Leitlinien der DEGAM wird die Fixkombination aus Cinnarizin und Dimenhydrinat ausdrücklich empfohlen [3].
Wirksamkeit und Sicherheit der Kombination wurden sowohl in randomisierten, doppelblinden klinischen Studien [36, 37, 49] als auch unter Praxis-Bedingungen in einer prospektiven nicht-interventionellen Studie an mehr als 1200 Patienten untersucht. In der Real-World-Studie besserte sich die Schwindelsymptomatik bei 61 % der Patienten im Durchschnitt innerhalb von 6 Wochen, leichte Nebenwirkungen berichteten 3,7 % der Patienten [38].
Betahistin dient der Anfallsprophylaxe beim Morbus Menière. Im Schwindelanfall selbst ist die Substanz jedoch nicht indiziert – ebenso wenig wie bei anderen Schwindelformen [39]. Das Histamin-Derivat wirkt im zentralen Nervensystem schwach H1-agonistisch und stark H3-antagonistisch.
Kortikosteroide sind eine wirkungsvolle Therapie-Option in der Anfangsphase einer Neuritis vestibularis sowie im Anfall beim Morbus Menière. Sedierende Substanzen, wie Benzodiazepine oder niedrig potente Neuroleptika, sollten nicht zur Behandlung von Schwindel eingesetzt werden, da sie infolge der Sedierung die Sturz- und Unfallgefahr erhöhen [11].
Bei leichten Formen von chronischem Schwindel im Alter aufgrund von zerebralen Durchblutungsstörungen können auch Phytotherapeutika und Komplex-Homöopathika eine Option sein. Insbesondere Arzneimittel mit der Zusammensetzung Anamirta cocculus D4, Conium maculatum D3, Ambra grisea D6 und Petroleum retificatum D8 werden in den S3-Leitlinien der Deutschen Gesellschaft für Allgemeinmedizin und Familienmedizin (DEGAM) empfohlen [3].
Physiotherapie und vestibuläre Rehabilitation
Physiotherapie und vestibuläre Rehabilitation sind zentrale Säulen in der Behandlung von Schwindel, insbesondere wenn dieser durch eine vestibuläre Dysfunktion verursacht wird. Diese Therapieformen zielen darauf ab, das Gleichgewicht zu verbessern, Schwindelsymptome zu reduzieren und die allgemeine Mobilität und Lebensqualität zu steigern [40].
In Bezug auf die Behandlung der motorischen Symptomatik führt Physiotherapie zu einer klinischen Stabilisierung und wird deshalb auf regelmäßiger und intensiver Basis empfohlen [41]. Das physiotherapeutische Training beinhaltet in der Regel Blickstabilisationsübungen und Blickfolgeübungen in Ruhe und Bewegung sowie Übungen zur Reduktion der visuellen und somatosensorischen Abhängigkeit. Allerdings kann der Patient solche Übungen bei bestehendem Schwindel meist nicht allein durchführen, sondern nur mit professioneller Unterstützung. Andernfalls ist die Sturzgefahr zu groß.
Bei eingetretener Besserung können Übungen, die unter fachlicher Anleitung erlernt wurden, dann auch allein zu Hause durchgeführt werden. Spezifische Übungen zur Verbesserung der vestibulären Kompensation, Gleichgewichtstraining und Bewegungstherapie können helfen, das Selbstvertrauen des Patienten in die eigene Haltungs- und Gleichgewichtskontrolle zu stärken [42].
Chirurgische Optionen bei bestimmten Erkrankungen
In bestimmten Fällen, wie bei der Menière-Krankheit, können chirurgische Eingriffe notwendig sein. Chirurgische Verfahren wie die Labyrinthektomie oder die Vestibularisneurektomie werden in Betracht gezogen, wenn konservative Therapien versagen oder bei spezifischen Diagnosen wie einem Vestibularisschwannom.
Patientenberatung und Lebensstiländerungen
Die Beratung von Patienten spielt eine wesentliche Rolle im Management von Schwindel. Zu den Lebensstiländerungen gehören die Reduktion von Stress, Vermeidung von schwindelauslösenden Faktoren und eine ausgewogene Ernährung. Patienten sollten über Selbstmanagement-Strategien informiert werden, die helfen, Schwindelanfälle zu bewältigen und das Risiko von Stürzen zu reduzieren [43].
Im Beratungsgespräch ist es wichtig, dem Patienten zu vermitteln, dass er mit seinen Ängsten ernstgenommen wird – ihn zugleich aber zu beruhigen. Schwindel ist in aller Regel nicht lebensgefährlich. Entscheidend für den Behandlungserfolg ist es, möglichst frühzeitig mit einer geeigneten Therapie zu beginnen, um eine Chronifizierung des Schwindels zu verhindern.
Schwindel und Long COVID
Schwindel gehört neben Tinnitus und Benommenheit zu den Symptomen, über die Patienten mit Long- und Post-COVID häufig berichten. Eine deutsche Studie von 2022 hat eine große Kohorte von Patienten mit Long-COVID über Auftreten und Schweregrad von Tinnitus- und Schwindelsymptomen befragt [44]. Zum Zeitpunkt der Befragung berichteten 60 % der Patienten über Schwindel mit einem mittleren Schweregrad von 4,6 ± 2,7 auf einer Skala von 1 (am wenigsten stark) bis 10 (am stärksten stark). Etwa ein Fünftel der Teilnehmer stuften ihre Symptome als schwerwiegend ein. Bei Patienten mit Schwindel kann es daher sinnvoll sein, auch Verlauf und Schwere einer COVID-Erkrankung zu dokumentieren.
Ausblick
In der Diagnostik und Therapie von Schwindel gibt es kontinuierliche Fortschritte. Neben der ausgelaufenen Leitlinie für die hausärztliche Praxis [3] existiert eine S2k-Leitlinie für den fachärztlichen Bereich, die bis 2026 gültig ist [45]. Ein Beispiel für die aktuellen Entwicklungen sind Klassifikationen für spezifische Schwindelformen, die eine präzisere Diagnosestellung und gezielte Behandlungsansätze ermöglichen. So wurden 2022 diagnostische Kriterien für vaskulären Schwindel vorgestellt [46].
Auch für Patienten mit persistierendem postural-perzeptivem Schwindel (PPPD) existieren neue Ansätze. Eine belgische Studie von 2022 verglich Patienten mit chronischem Schwindel und gesunde Personen mit verschiedenen Gleichgewichts- und Gangtests sowie Tests zur visuellen Abhängigkeit (visuelle Schwindelanalogskala, VVAS) [47]. Erhöhte VVAS-Scores charakterisieren demzufolge PPPD bei Patienten mit chronischem Schwindel.
Die zukünftige Forschung und Entwicklung von Behandlungsstrategien im Bereich Schwindel konzentriert sich auch auf die Erforschung der Rolle des muskuloskelettalen Systems bei Patienten mit Schwindel. Das Wissen über die Zusammenhänge von Schwindel und Schmerzen des Bewegungssystems könnte neue therapeutische Ansätze eröffnen [48].
Literatur
- Fancello V et al. Vertigo in the Elderly: A Systematic Literature Review. Clin Med 2023; 12: 2182
- Staab JP, Ruckenstein MJ. Which comes first? Psychogenic dizziness versus otogenic anxiety. Laryngoscope 2003; 113: 1714–1718
- DEGAM Deutsche Gesellschaft für Allgemeinmedizin und Familienmedizin. DEGAM-S3-Leitlinie Nr. 17. Akuter Schwindel in der Hausarztpraxis 2015. AWMF-Register-Nr. 053–018
- Neuhauser HK. Epidemiology of vertigo. Curr Opin Neurol 2007; 20: 40–46
- Kühlein T et al. Kontinuierliche Morbiditätsregistrierung in der Hausarztpraxis. Content-Verlag 2008
- Neuhauser HK. The epidemiology of dizziness and vertigo. Handb Clin Neurol. 2016; 137: 67–82
- Fernandez L et al. Vertigo and dizziness in the elderly. Front Neurol 2015; 6: 144
- Zwergal A, Strupp M. Akuter Schwindel. CME 2019; 11: 9–20
- Penger M et al. Country-specific and individual determinants of dizziness in Europe: results from the Survey of Health Ageing and Retirement in Europe (SHARE). Public Health 2017; 149: 1–10
- Baloh RW et al. Clinical Neurophysiology of the Vestibular System. Oxford University Press 2011. ISBN: 9780199740115
- Waldfahrer F, Rambold HA. Schwindel im Alter. https://www.arztcme.de/elearning/schwindel-im-alter/, abgerufen am 20.12.2023
- Bronstein AM, Lempert T. Dizziness: A Practical Approach to Diagnosis and Management. Cambridge University Press 2017
- Brandt T. Vertigo – its multisensory seyndromes. Springer-Verlag 2003
- von Brevern M et al. Benign Paroxysmal Positional Vertigo: Diagnostic Criteria. J Vestib Res 2015; 25: 105–117
- Strupp M, Brandt T. Diagnosis and treatment of vertigo and dizziness. Dtsch Ärztebl Int 2008; 105: 173–180
- Gosch M et al. Schwindelabklärung im Alter. Z Gerontol Geriat 2020; 53: 577–589
- Bisdorff A et al. Classification of vestibular symptoms: Towards an international classification of vestibular disorders. J Vestib Res 2009; 19: 1–13
- Halmagyi GM, Curthoys IS. A clinical sign of canal paresis. Arch Neurol 1988; 45: 737–739
- Kunisch R. Von schwindelerregend zu schwindelfrei. Sicherer Umgang mit dem Leitsymptom Schwindel in der Praxis. Z Allg Med 2023; 99: 257–266
- Jacobson GP, Shepard NT. Balance Function Assessment and Management. Plural Publishing 2016
- Nashner LM, Peters JF. Dynamic posturography in the diagnosis and management of dizziness and balance disorders. Neurol Clin 1990; 8: 331–349
- Feil K et al. Zerebellärer Schwindel. Nervenheilkunde 2023; 42: 37–43
- Kerber KA, Baloh RW. The evaluation of a patient with dizziness. Neurol Clin Pract 2011; 1: 24–33
- Jahn K et al. Dizziness and unstable gait in old age–etiology, diagnosis and treatment. Dtsch Arztebl Int 2015; 112: 387–393
- Maarsingh OR et al (2010) Causes of persistent dizziness in elderly patients in primary care. Ann Fam Med 2010; 8: 196–205
- Tinetti ME et al. Dizziness among older adults: a possible geriatricsyndrome. Ann Intern Med 2000; 132: 337–344
- Lahmann C et al. Psychiatric comorbidity and psychosocial impairment among patients with vertigo and dizziness. J Neurol Neurosurg Psychiatry 2015; 86: 302–308
- Muncie HL et al. Approach to evaluation and management. Am Fam Physician 2017; 95: 154–162
- Brandt T, Steddin S. Current view of the mechanism of benign paroxysmal positioning vertigo: cupulolithiasis or canalolithiasis? J Vestib Res 1993; 3: 373–382
- Greco A et al. Is vestibular neuritis an immune related vestibular neuropathy inducing vertigo? J Immunol Res 2014: 2014: 459048
- Lopez-Escamez JA et al. Diagnostic criteria for Menière‘s disease. J Vestib Res 2015; 25: 1–7
- Lempert T et al. Vestibular migraine: diagnostic criteria. J Vestib Res 2012; 22: 167–172
- Lempert T et al. Vestibular migraine: Diagnostic criteria. J Vestib Res 2022; 32: 1–6
- Strupp M et al. Central vestibular disorders. In: Vertigo and dizziness. Springer-Verlag 2023: 231–284
- Waldfahrer F. Evidenzbasierte Schwindeltherapie, in: Iro H, Waldfahrer F (Hrsg.), Springer-Verlag Wien 2011,197–203
- Hahn A et al. Eine fixe Kombination aus Cinnarizin und Dimenhydrinat für die Behandlung von Patienten mit Akutschwindel infolge vestibulärer Erkrankungen. Eine randomisierte, Referenz-kontrollierte klinische Studie. Clinical Drug Investigation 2008; 28: 89–99
- Pytel J et al. Wirksamkeit und Verträglichkeit einer fixen, niedrigdosierten Kombination aus Cinnarizin und Dimenhydrinat in der Behandlung von Schwindel: Eine 4-wöchige, randomisierte, doppelblinde, Wirkstoff- und Plazebokontrollierte Parallelgruppenstudie. Clin Ther. 2007; 29: 84–98
- Scholtz AW B et al. Cinnarizine and dimenhydrinate in the treatment of vertigo in medical practice. Wien Klin Wochenschr. 2016; 128: 341–347
- Waldfahrer F, Rambold HA. Effiziente Schwindeltherapie (nicht nur) im Alter. In: Ernst A, Basta D (Hrsg.), Vertigo – Neue Horizonte in Diagnostik und Therapie. Springer-Verlag Wien 2014, 145–162
- De Hertogh W et al. Outcome for dizzy patients in a physiotherapy practice: an observational study. Ann Med 2022; 54: 1787–1796
- Ilg W et al. Intensive coordinative training improves motor performance in degenerative cerebellar disease. Neurology 2009; 73: 1823–1830
- McPhee SJ. The evaluation of anemia. West J Med 1982; 137: 253–7
- Tsaloglidou A. Understanding Cardiac Rehabilitation. Am J Biomed Sci & Res. 2019; 4: AJBSR.MS.ID.000851
- Degen CV et al. Self-reported Tinnitus and Vertigo or Dizziness in a Cohort of Adult Long COVID Patients. Front Neurol 2022; 13: 884002
- DGHNO-KHC. S2k-Leitlinie Vestibuläre Funktionsstörungen 2021; AWMF-Register-Nr. 017/078
- Kim JS. Vascular vertigo and dizziness: Diagnostic criteria. J Vestib Res 2022; 32: 205–222
- De Vestel C et al. Comparison of Clinical Balance and Visual Dependence Tests in Patients With Chronic Dizziness With and Without Persistent Postural-Perceptual Dizziness: A Cross-Sectional Study. Front Neurol 2022; 24: 13:880714
- Moen U et al. Prevalence and distribution of musculoskeletal pain in patients with dizziness-A systematic review. Physiother Res Int 2022; 27: e1941
- Waldfahrer F, Scholtz AW. Evidenzbasierte Schwindeltherapie: Metaanalyse randomisierter Primärstudien zur Pharmakotherapie. Nervenheilkunde 2022; 41(11):783-788, DOI:10.1055/a-1910-9858
Bildquellen
Titel: © Andrey Popov – stock.adobe.com


Tutorielle Unterstützung
Die tutorielle Unterstützung der Fortbildungsteilnehmer erfolgt durch unseren ärztlichen Leiter Dr. med. Alexander Voigt in Zusammenarbeit mit der arztCME-Redaktion. Inhaltliche Fragen können über das Kommentarfeld, direkt per Mail an service@arztcme.de oder via Telefon unter Tel.: +49(0)180-3000759 gestellt werden. Inhaltliche Fragen werden von unserem ärztlichen Leiter bzw. nach Rücksprache mit diesem und evtl. dem Autor auch von der arztCME-Redaktion beantwortet.
Technischer Support
Der technische Support der arztCME-Online-Akademie erfolgt durch geschulte Mitarbeiterinnen und Mitarbeiter des Betreibers health&media GmbH unter der E-Mail-Adresse technik@arztcme.de oder via Telefon unter Tel.: 49(0)180-3000759.